تصوير النخاع
المرادفات
عرض عامل التباين للقناة الشوكية (قناة العمود الفقري المتزامنة).
تعريف
تصوير النخاع هو إجراء تشخيصي بالأشعة السينية (ضار بالجسم) لتوضيح آلام الظهر إذا كان هناك شك في أن سبب الشكوى مرتبط بضغط (ضغط) النخاع الشوكي (النخاع الشوكي) أو النخاع الشوكي / الأعصاب الشوكية وغيرها من الأعصاب الحديثة اختبارات التصوير ، مثل التصوير بالرنين المغناطيسي (MRI) للظهر ، ليست كافية لإجراء التشخيص.
مبدأ تصوير النخاع هو إظهار الظروف المكانية للحبل الشوكي وأعصاب الحبل الشوكي / الأعصاب الشوكية عن طريق حقن وسيط تباين الأشعة السينية في القناة الشوكية (الفضاء تحت العنكبوتية).
يرجى أيضا قراءة صفحتنا تشخيص آلام الظهر.

إشارة
أمراض مختلفة من العمود الفقري يمكن أن يعطي سببًا لإجراء تصوير النخاع. القاسم المشترك بينهم جميعًا هو أن هناك اشتباهًا في تلف الأعصاب في القناة الشوكية. في الغالب تكون هذه أمراض في سياق عملية الشيخوخة العامة (أمراض العمود الفقري التنكسية) العمود الفقري ، والذي يمكن مقارنته بعلامات التآكل في مفاصل الجسم الكبيرة (خشونة مفصل الركبة, التهاب مفاصل الورك) يمكنك ان ترى.
اقرأ عنها أيضًا تشخيص أمراض العمود الفقري.
يمكن أن تؤدي التمديدات العظمية ومواد القرص الفقري وهياكل الأربطة في القناة الشوكية إلى زيادة تضييق القناة الشوكية (تضيق العمود الفقري). حتى درجة معينة من الانقباض ، تعتاد الألياف العصبية على المساحة المحدودة. ومع ذلك ، في مرحلة ما ، تكون المساحة ضيقة جدًا بحيث يحدث تلف الأعصاب المرتبط بالضغط ، وهو أمر ملحوظ في الألم والضعف وعدم الراحة في الذراعين أو الساقين.
في حالات أخرى ، قد يكون هناك أيضًا تضيق معزول في منطقة ثقب واحد أو أكثر من فتحات خروج جذر العصب (تضيق الخلايا العصبية العصبية). لا يتم الضغط على أنبوب الحبل الشوكي ككل ، ولكن فقط أعصاب الحبل الشوكي الفردية / الأعصاب الشوكية. اعتمادًا على أعصاب الحبل الشوكي المتأثرة ، قد تكون هناك أعراض لألم الظهر الذي ينتقل إلى الساق أو الذراع (ألم الظهر, آلام عنق الرحم).
في كل هذه الحالات ، يمكن أن يوفر تصوير النخاع مزيدًا من المساعدة التشخيصية ، إذا كان على الرغم من ذلك فحص بالرنين المغناطيسي للفقرات القطنية أو العمود الفقري العنقي (التصوير بالرنين المغناطيسي) يجب أن تظل غير واضحة. غالبًا ما يستخدم تصوير النخاع لتخطيط مدى الجراحة في جراحة العمود الفقري (الالتحام الشوكي، تخفيف الضغط).

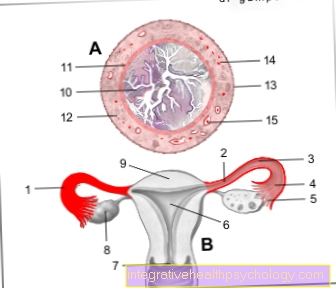
- الحبل الشوكي
- تضيق العمود الفقري
- أجسام العمود الفقري
- القرص الفقرية
تجهيز
قبل واحد تصوير النخاع بعض التحضير ضروري. يلتزم الطبيب بإبلاغ المريض بدقة عن نوع الفحص وضرورته. يجب عليه أيضًا إبلاغه بالمخاطر العامة والمخاطر الخاصة بالتدخل. يجب على المريض ، بدوره ، إعطاء موافقة خطية على تصوير النخاع قبل يوم واحد على الأقل من الفحص. يُسحب الدم أيضًا في موعد لا يتجاوز اليوم السابق للفحص ، وقبل كل شيء ، يتحكم في قيم الدم المهمة لتخثر الدم الطبيعي. جميع أدوية منع تجلط الدم (مثل: مثلق 100 ®, بلافيكس ®, Godamed يجب التوقف عن تناول ® في الوقت المناسب (حوالي 7 أيام) لتجنب زيادة خطر النزيف.
في أغلب الأحيان ، تتوفر الأشعة السينية الطبيعية للعمود الفقري قبل إجراء تصوير النخاع. يتيح ذلك للطبيب تحديد أفضل وصول إلى العمود الفقري لحقن عامل تباين الأشعة السينية.
في التاريخ الطبي للمريض يجب البحث عن اضطرابات الغدة الدرقية مثل واحدة فرط نشاط الغدة الدرقية (فرط نشاط الغدة الدرقية) ، لأن امتصاص اليود من وسط تباين الأشعة السينية المحتوي على اليود قد يؤدي بخلاف ذلك إلى انحراف استقلابي خطير في غدة درقية يمكن أن تأتي.
من المهم أيضًا توضيح ما إذا كان ملف حساسية من اليود لأن رد الفعل التحسسي لوسط التباين شديد صدمة الدورة الدموية من الممكن أن يسبب (صدمة الحساسية).
لأسباب تتعلق بالنظافة ، يتم إعطاء المريض في يوم تصوير النخاع ارتدي قميصًا جراحيًا. بالإضافة إلى ذلك ، يتم إنشاء وصول في الوريد. يستخدم هذا بشكل أساسي ليكون قادرًا على إعطاء الأدوية والسوائل بسرعة عبر الوريد في حالة تفاعلات الحساسية أو تفاعلات الدورة الدموية الأخرى.
يتم تنفيذ تصوير النخاع في قسم الأشعة السينية في العيادة.
إجراء تصوير النخاع
يُجرى تصوير النخاع عادةً في منطقة العمود الفقري القطني.
يجلس المريض أو يستلقي. في وضع الجلوس ، يُطلب منه الانحناء للأمام وتمديد الجزء السفلي من ظهره نحو الطبيب. في وضعية الاستلقاء ، يجب رفع القدمين من أجل الوصول إلى وضعية الظهر المنحنية. هذا النوع من التخزين ينشر الأجسام الفقرية عن بعضها في المنطقة الخلفية. هذا يسهل على الطبيب الوصول إلى القناة الشوكية بين العمليات الشوكية للفقرات.
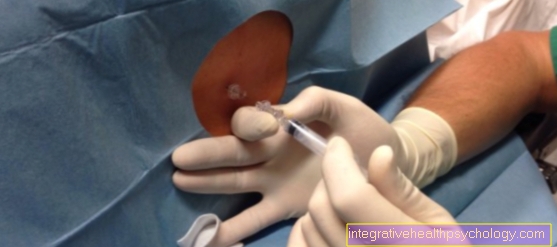
ثم يتم تحديد ارتفاع الثقب. يوجه الطبيب نفسه هنا بالأشعة السينية للعمود الفقري القطني ، والنتائج الملموسة للعمليات الشائكة والظروف التشريحية النموذجية (المعالم) ، مثل ارتفاع قمة الحرقفة. ثم يتم تطهير الجلد تمامًا.
معدة بهذه الطريقة ، لا ينظر المريض إلى الثقب نفسه على أنه مؤلم. إذا رغبت في ذلك ، يمكن تخدير موقع البزل من خلال إبرة رفيعة جدًا بمخدر موضعي قبل البزل.
بعد البزل ، يدفع الطبيب إبرة تصوير النخاع (قنية) باتجاه القناة الشوكية (القناة الشوكية). يتعرف الطبيب على أن القناة الشوكية يتم الوصول إليها من خلال ارتداد ماء الأعصاب (الخمور). غالبًا ما يتم إعطاء كمية صغيرة من ماء الأعصاب للمختبر لإجراء مزيد من التحقيقات.
لا يُتوقع إصابة الحبل الشوكي نفسه أثناء البزل. ينتهي الحبل الشوكي كوحدة هيكلية عند المستوى الأول والثاني الفقرات القطنية. تحتها ، تستمر أعصاب الحبل الشوكي الفردية ، التي تطفو بحرية في المياه العصبية للحبل الشوكي (ذنب الفرس) ، في اتجاه فتحات خروج العصب في منطقة العمود الفقري القطنية السفلية المخصصة لها. عندما يتم ثقب أنبوب الحبل الشوكي ، يتم إزاحة أعصاب الحبل الشوكي بسهولة بواسطة الإبرة. لا يوجد اصابة في الاعصاب.
ثم يتم حقن 10-20 مل من وسيط تباين قابل للذوبان في الماء. يتم توزيعها في أنبوب الحبل الشوكي (أنبوب الجافية) وتتدفق حول أعصاب الحبل الشوكي حتى تغادر العمود الفقري من خلال فتحات خروج الأعصاب. يتدفق أيضًا خروج أعصاب النخاع الشوكي حول مقطع قصير. حيثما يوجد قرص عظمي أو قرص ما بين الفقرات أو أي قيود أخرى ، يتم تحويل تدفق وسط التباين أو مقاطعته.
بعد حقن وسيط التباين ، يتم التقاط صور الأشعة السينية:
- الأشعة السينية الكلاسيكية للعمود الفقري القطني من الأمام (AP) ومن الجانب: يتم عرض عرض ومساحة مساحة الحبل الشوكي بناءً على توزيع وسيط التباين. تظهر أعصاب النخاع الشوكي كوسط تباين.
- الأشعة السينية المائلة للعمود الفقري القطني على اليمين واليسار: يمكن رؤية مخارج أعصاب الحبل الشوكي من القناة الشوكية بوضوح في هذه الصور.
- الصور الوظيفية للعمود الفقري القطني في الانثناء الأمامي والخلفي (الصور الجانبية): تسمح صور الأشعة السينية هذه بالإدلاء ببيان حول مدى تأثير الانثناء الأمامي والخلفي للجزء العلوي من الجسم على الظروف المكانية في القناة الشوكية. على سبيل المثال ، أثناء الوقاية (الانثناء / الميل) ، يمكن للقرص الفقري أن ينتفخ بوضوح نحو مساحة الحبل الشوكي ويسبب ألمًا في الأعصاب ، بينما يبدو في وضع مستقيم غير واضح تمامًا. في الصورة السريرية لتضيق القناة الشوكية مع عدم استقرار العمود الفقري ، من ناحية أخرى ، يظهر المدى الكامل لتضيق القناة الشوكية وتزاحم الأعصاب ، خاصةً عند ثني المريض للخلف (الانثناء / الاستلقاء).
- النخاع العظمي - التصوير المقطعي المحوسب: هذا هو التصوير المقطعي (CT) بعد تصوير النخاع. توفر عملية الصورة المقطعية هذه ، جنبًا إلى جنب مع حقن عامل التباين ، الصور الأكثر تفصيلاً لتقييم تضيق القناة الشوكية وضغوط الأعصاب. بسبب التباين القوي بعد الحقن ، يمكن فصل الأعصاب عن أنواع الأنسجة الأخرى بدقة ميليمترية. يمكن أيضًا إنشاء صورة ثلاثية الأبعاد باستخدام Myelo-CT.
- Myelo - MRT: هنا ، بعد تصوير النخاع ، يتم إجراء التصوير بالرنين المغناطيسي للعمود الفقري القطني.
بعد تصوير النخاع ، يتم إرجاع المريض إلى الجناح. من أجل تجنب الصداع المستمر بسبب ظروف الضغط المتغيرة مؤقتًا في مساحة المياه العصبية (مساحة الخمور) ، يجب الحفاظ على الراحة في الفراش لمدة 24 ساعة. بالإضافة إلى ذلك ، يجب أن تشرب الكثير حتى يتم تعويض فقدان ماء الأعصاب بأسرع ما يمكن.
- فرع جذر العصب L4
- فرع جذر العصب L5
- خروج جذر العصب S1
- أنبوب الحبل الشوكي مع السائل العصبي وأعصاب الحبل الشوكي / الأعصاب الشوكية
تصوير النخاع في العمود الفقري العنقي
يستخدم تصوير النخاع لتوضيح العديد من الشكاوى المختلفة في منطقة القناة الشوكية. عند فحص العمود الفقري العنقي (العمود الفقري العنقي) ، تظهر هذه الشكاوى غالبًا في منطقة الأطراف العلوية (الذراعين والكتفين). غالبًا ما يشكو المريض من ألم شديد وشلل وخدر. السبب الشائع لهذه الأعراض هو الكتل (تضيق القناة الشوكية) في منطقة العمود الفقري العنقي. هذا يضغط ويهيج الهياكل المحيطة (خاصة الأعصاب). غالبًا ما تحدث هذه الكتل في سياق الأقراص المنفتقة والأورام وإصابات الحبل الشوكي الأخرى. يمكن للتغيرات العظمية في منطقة العمود الفقري أيضًا أن تضغط على جذور الأعصاب وتضيق فتحات خروج العصب. بمساعدة عامل التباين المحقون في تصوير النخاع ، يمكن تمييز هذه الكتل بوضوح عن الهياكل المحيطة بها وتشخيصها. في حالات نادرة ، أثناء تصوير النخاع في العمود الفقري العنقي ، يتم حقن عامل التباين مباشرة في منطقة الرقبة بدلاً من منطقة أسفل الظهر.
تصوير النخاع الشوكي القطني
بالإضافة إلى فحص العمود الفقري العنقي ، يمكن أيضًا استخدام التصوير النخاعي لتشخيص الشكاوى في منطقة العمود الفقري القطني. غالبًا ما يُبلغ المرضى عن أعراض مشابهة (ألم منتشر ، شلل ، تنميل) ، لكن هذا يحدث بشكل رئيسي في الأطراف السفلية (الساقين) ومنطقة الحوض. في هذه الحالة أيضًا ، غالبًا ما تكون أسباب هذه الشكاوى عبارة عن كتل في منطقة القناة الشوكية ، والتي تضغط وتهيج الأعصاب المحيطة. من خلال إعطاء عامل التباين ، يمكن تمييز هذه الكتل بوضوح عن الهياكل المحيطة بها وتشخيصها. يمكن أن تنشأ مهن الفضاء المحتملة من الأقراص المنفتقة أو الأورام أو تغيرات العظام أو إصابات أخرى في الحبل الشوكي.
إجراء تصوير النخاع

أ تصوير النخاع يستخدم في الغالب في العمود الفقري القطني تم تنفيذها.
المريض مع الجلوس أو الاستلقاء. في وضع الجلوس ، يُطلب منه الانحناء للأمام وتمديد الجزء السفلي من ظهره نحو الطبيب. في موقف الكذب تصوير النخاع يجب شد القدمين لتحقيق وضعية أحدب أيضًا. هذا النوع من التخزين ينشر الأجسام الفقرية عن بعضها في المنطقة الخلفية. هذا يسهل على الطبيب الوصول إلى القناة الشوكية بين العمليات الشوكية للفقرات.
ثم يتم تحديد ارتفاع الثقب. يوجه الطبيب نفسه هنا على الأشعة السينية ل العمود الفقري القطني، النتائج الملموسة للعمليات الشائكة وكذلك الظروف التشريحية النموذجية (المعالم) مثل ارتفاع قمة الحرقفة. ثم يتم تطهير الجلد تمامًا.
معدة بهذه الطريقة ، لا ينظر المريض إلى الثقب نفسه على أنه مؤلم. إذا رغبت في ذلك ، يمكن تخدير موقع البزل من خلال إبرة رفيعة جدًا بمخدر موضعي قبل البزل.
بعد البزل ، يدفع الطبيب إبرة تصوير النخاع (قنية) باتجاه القناة الشوكية (القناة الشوكية). يتعرف الطبيب على أن القناة الشوكية يتم الوصول إليها من خلال ارتداد ماء الأعصاب (الخمور). غالبًا ما يتم إعطاء كمية صغيرة من ماء الأعصاب للمختبر لإجراء مزيد من التحقيقات.
يرتبط إصابة الحبل الشوكي نفسه بـ تصوير النخاع لا يمكن توقعه. ال الحبل الشوكي كوحدة هيكلية تنتهي عند المستوى الأول والثاني الفقرات القطنية. تعمل أعصاب الحبل الشوكي الفردي تحتها ، وتطفو بحرية في المياه العصبية للحبل الشوكي (ذيل الفرس) ، استمر في اتجاه فتحات خروج العصب المعينة في منطقة العمود الفقري القطني السفلي. عندما يتم ثقب أنبوب الحبل الشوكي ، يتم إزاحة أعصاب الحبل الشوكي بسهولة بواسطة الإبرة. لا يوجد اصابة في الاعصاب.
ثم يتم حقن 10-20 مل من وسيط تباين قابل للذوبان في الماء. يتم توزيع هذا في أنبوب الحبل الشوكي (أنبوب الجافية) وتتدفق حول أعصاب الحبل الشوكي حتى تغادر العمود الفقري من خلال فتحات خروج العصب. يتدفق أيضًا خروج أعصاب النخاع الشوكي حول مقطع قصير. حيثما يوجد قرص عظمي أو قرص ما بين الفقرات أو أي قيود أخرى ، يتم تحويل تدفق وسط التباين أو مقاطعته.
لا يزال حقن عامل التباين هو الأشعة السينية أعدت:
- الكلاسيكية بالأشعة السينية العمود الفقري القطني من الأمام (a.p.) ومن الجانب: يتم عرض العرض والظروف المكانية لمساحة الحبل الشوكي على أساس توزيع وسيط التباين. تظهر أعصاب النخاع الشوكي كوسط تباين.
- الأشعة السينية المائلة للعمود الفقري القطني على اليمين واليسار: يمكن رؤية مخارج أعصاب الحبل الشوكي من القناة الشوكية بوضوح في هذه الصور.
- الصور الوظيفية للعمود الفقري القطني في الانثناء الأمامي والخلفي (الصور الجانبية): تسمح صور الأشعة السينية هذه بالإدلاء ببيان حول مدى تأثير الانثناء الأمامي والخلفي للجزء العلوي من الجسم على الظروف المكانية في القناة الشوكية. على سبيل المثال ، أثناء الوقاية (الانثناء / الميل) ، يمكن للقرص الفقري أن ينتفخ بوضوح نحو مساحة الحبل الشوكي ويسبب ألمًا في الأعصاب ، بينما يبدو في وضع مستقيم غير واضح تمامًا. في الصورة السريرية لتضيق القناة الشوكية مع عدم استقرار العمود الفقري ، من ناحية أخرى ، يظهر المدى الكامل لتضيق القناة الشوكية وتزاحم الأعصاب ، خاصةً عند ثني المريض للخلف (الانثناء / الاستلقاء).
- Myelo - CT: هذا ملف التصوير المقطعي (CT) بعد تصوير النخاع. توفر عملية الصورة المقطعية هذه ، جنبًا إلى جنب مع حقن عامل التباين ، الصور الأكثر تفصيلاً لتقييم تضيق القناة الشوكية وضغوط الأعصاب. بسبب التباين القوي بعد الحقن ، يمكن فصل الأعصاب عن أنواع الأنسجة الأخرى بدقة ميليمترية.
بعد تصوير النخاع يتم إرجاع المريض إلى الجناح. من أجل تجنب الصداع المستمر بسبب ظروف الضغط المتغيرة مؤقتًا في مساحة المياه العصبية (مساحة الخمور) ، يجب الحفاظ على الراحة في الفراش لمدة 24 ساعة. بالإضافة إلى ذلك ، يجب أن تشرب الكثير حتى يتم تعويض فقدان ماء الأعصاب بأسرع ما يمكن.
- فرع جذر العصب L4
- فرع جذر العصب L5
- خروج جذر العصب S1
- أنبوب الحبل الشوكي مع ماء الأعصاب و أعصاب العمود الفقري / أعصاب العمود الفقري
هل يمكن إجراء تصوير النخاع في العيادة الخارجية؟
عادة ما يتم إجراء تصوير النخاع في المستشفى. وذلك لأن المرضى يحتاجون إلى المراقبة لمدة 4 ساعات على الأقل بعد الفحص والراحة في الفراش مطلوبة. اعتمادًا على المريض ، قد يكون من الضروري أيضًا إجراء علاج متابعة ليوم واحد.
ومع ذلك ، فإن المزيد والمزيد من العيادات تقدم تصوير النخاع كتشخيص للمرضى الخارجيين. في هذه الحالة ، يجب إبلاغ المريض بعوامل الخطر المحتملة والمعلومات في اجتماع أولي. يجب إيقاف الأدوية المضادة للتخثر قبل أيام قليلة من الفحص في معظم المرضى. بالإضافة إلى ذلك ، يجب على المريض أن يأتي إلى الموعد رصينًا. بعد الفحص والمراقبة لمدة أربع ساعات ، يُمنع المريض من قيادة السيارة أو استخدام الآلات.
ألم
تصوير النخاع هو إجراء روتيني منخفض الخطورة. فقط حقن عامل التباين في منطقة أسفل الظهر (بين L3 و L4) يمكن أن يشكل مخاطر على المريض.
من المضاعفات النادرة حدوث الألم أثناء الفحص ، وهذا يحدث نتيجة إصابة الألياف العصبية أثناء ثقب بإبرة تصوير النخاع. غالبًا ما يبلغ المرضى عن الصداع وآلام الظهر. بالإضافة إلى ذلك ، يمكن أن يؤدي تلف العصب أيضًا إلى اضطرابات حسية وشلل. اعتمادًا على المريض ، يمكن أن تستمر الأعراض لبضعة أيام بعد الفحص ، لكنها في معظم الحالات تختفي تمامًا.
يمكن أن ينتج الصداع أيضًا عن السحب الإضافي للسائل السائل أثناء الفحص. يعوض محتوى السائل الدماغي الشوكي المنخفض توسع الأوعية التي تغذي السحايا ، مما يسبب الصداع لدى المريض.
الاعلام المضاد
يُجرى تصوير النخاع عادةً باستخدام الأشعة السينية. لفصل الحبل الشوكي بشكل أفضل عن مساحة الخمور المحيطة ، يتم حقن عامل تباين يحتوي على اليود في الأخير. هذا يخلق تباينًا أقوى بين النخاع الشوكي ومساحة الخمور. وبالتالي يمكن تمثيل الطلبات المكانية المحتملة بشكل أفضل.
لذلك لا يمكن إجراء تصوير النخاع في حالة وجود حساسية معروفة تجاه المواد التي تحتوي على اليود. هناك خطر حدوث تفاعلات حساسية شديدة. بالإضافة إلى ذلك ، يجب دائمًا التحقق من وظيفة الغدة الدرقية قبل الفحص ، حيث أن اليود مادة بداية مهمة لإنتاج هرمونات الغدة الدرقية.
المضاعفات
المضاعفات من تصوير النخاع نادرة جدا. أكثر "المضاعفات" شيوعًا هي الصداع المؤقت. يمكن أن تحدث مضاعفات خطيرة:
- ما بعد النزيف: في أسوأ الحالات ، إذا أصيب أحد الأوعية الدموية ، فمن المحتمل حدوث نزيف في القناة الشوكية (ورم دموي فوق الجافية) ، مما قد يؤدي إلى تلف أعصاب الحبل الشوكي.
- إصابة العصب: يمكن أن يؤدي الوضع غير الصحيح لإبرة تصوير النخاع إلى إصابة أعصاب الحبل الشوكي الخارجة. لا يمكنها تجنب الإبرة لأنها لم تعد تسبح في مياه الأعصاب. يمكن أن ينتج عن ذلك ألم واضطرابات حسية وشلل.
- العدوى: يمكن أن يتسبب انتشار الجراثيم (البكتيريا) في حدوث عدوى سطحية وعميقة في هياكل العمود الفقري (الأقراص الفقرية والفقرات والحبل الشوكي). في أسوأ الحالات ، يمكن أن يؤدي إلى التهاب النخاع الشوكي (التهاب السحايا).
- الفقد المستمر لمياه الأعصاب: إذا لم يغلق موقع ثقب غشاء الحبل الشوكي (الجافية) من تلقاء نفسه ، كما هو معتاد ، يمكن أن يتسرب ماء الأعصاب باستمرار إلى الخارج. غالبًا ما يكون التدخل الجراحي مع إغلاق الفتحة ضروريًا.
- رد فعل تحسسي: يمكن أن يؤدي رد الفعل التحسسي تجاه وسيط التباين ، في الحالات القصوى ، إلى صدمة حساسية (توقف القلب).
- ضعف الغدة الدرقية: يمكن أن يؤدي امتصاص اليود في وسط تباين الأشعة السينية إلى الغدة الدرقية إلى فرط نشاط الغدة الدرقية في بعض الحالات.